 Čas od času si říkám, že bych si měl zopakovat něco, co jsme se učili kdysi dávno při studiu medicíny a to nejdůležitější změny na EKG křivkách. V praxi se nejčastěji setkáváme s fibrilací síní, blokádami, naštěstí vzácně pak s infarktem myokardu a cor pulmonale. Pro sebe i pro vás jsou zde i ukázky změn na křivkách.
Čas od času si říkám, že bych si měl zopakovat něco, co jsme se učili kdysi dávno při studiu medicíny a to nejdůležitější změny na EKG křivkách. V praxi se nejčastěji setkáváme s fibrilací síní, blokádami, naštěstí vzácně pak s infarktem myokardu a cor pulmonale. Pro sebe i pro vás jsou zde i ukázky změn na křivkách.
___
___
Obsah stránky:
INFARKT MYOKARDU
Na EKG se projeví jednotlivá poškození myokardu různými změnami:
a) nekróza - nejtěžší stupeň poškození myokardu při srdečním infarktu, hojí se jizvou. Jak
nekróza, tak jizva je elektricky němá a má za následek vznik patologických kmitů Q.

b) zóna poškození - je to zóna kolem nekrózy a na EKG se projevuje změnami ST úseku, a to:
elevace ST - při postižení subepikardu
deprese ST - při postiženi subendokardu
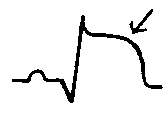
Elevace ST je v oblasti nad IM, v protilehlých svodech je zrcadlový obraz, tzn. deprese ST (např.
u diafragmatického IM s elevacemi ST II, III, aVF jsou zrcadlové deprese ST 1, aVL, popř. V1-V3).
Poznámka: Je dobré si pamatovat, že postižení subepikardu vyvolá na EKG elevace ST a při
perikarditidě je třeba proto též hledat elevace ST. Naopak při subendokardiální ischémii (např.
netransmurální IM, záchvat AP, její vyvolání při bicyklové ergometrii) vznikají deprese ST.
c) zóna ischémie - projeví se jen změnami repolarizace. Tedy v oblasti víny T na EKG, a to
nálezem: terminální negativita T vlny (+ -T), symetrické hluboké koronární T. 
Rozdělení IM: a) podle velikosti b) podle stadia c) podle lokalizace
- transmurální - akutní - přední stěny
- netransmurální - subakutní - anteroseptální
- laboratorní - chronické - anterolaterální
- vysoký laterální
- diafragmatický
- zadní
- cirkulární
- pravé komory
TRANSMURÁLNÍ IM (Q-infarkt)
Je charakterizován na EKG vývojem patologického Q-kmitu. Patologickoanatomicky postihuje
celou stěnu (endokard, myokard i perikard). Patologický Q-kmit odpovídá nekróze myokardu
nebo již vytvořené jizvě. Q-kmit provází akutní, subakutní i chronické stadium transmurálního IM.
a) Akutní transmurální IM - mimo patologický Q-kmit je typickou změnou Pardeeho vlna (vysoká
elevace ST úseku, která přímo přechází do vlny T). V prvních minutách, event. i hodinách IM
může Pardeeho vlnu předcházet vysoká špičatá pozitivní vlna T.
b) Subakutní transmurální IM - oproti nálezu při akutní ischémii jsou zrněny na úseku ST a vlně T.
Q-kmit zůstává.
-úsek ST se začíná vracet k izoelektrické linii (postupně mizí elevace ST)
-T vlna: s vymizením (či zmenšením) elevace ST dochází ke vzniku terminální negativity T vlny,
která přechází až v symetricky negativní, tzv. koronární T

Obr. 15 Jednotlivé fáze transmurálního IM (zjednodušené schéma)
c) Stav po IM (chronické stadium) - často jedinou známkou stavu po IM je perzistence Q-kmitu.
Oproti subakutnímu IM dochází opět ke změnám na úseku ST a na vlně T:
úsek ST
-může být normální, tzn. izoelektrický nebo
-přetrvává elevace ST jako známka aneurysmatu
vlnaT
-její negativita ustupuje a výsledkem na EKG je nález jen ploše negativní vlny T, plochého T
nebo může být T vlna pozitivní a pak jediným dg. měřítkem stavu IM je patologický kmit Q v
příslušných svodech podle lokalizace IM.
NETRANSMURÁLNÍ IM (non-Q-infarkt, subendokardiální IM)
Tento typ nepostihuje celou stěnu srdeční, ale nekróza se vyvíjí jen v oblasti subendokardu,
což nevede ke vzniku patologického kmitu Q. Bývá častý v přední a laterální oblasti.
Změny u netransmurálního IM postihují:
-ST úsek s event. depresí
-T vlnu s plochým nebo preterminálně negat. T, popř. již zcela jasným koronárním T.
a) Akutní a subakutní netransmurální IM - nemusí se na EKG od sebe zřetelně odlišovat. Často
na akutní stadium usuzujeme jen podle bolesti na hrudi nebo pozitivitě (vzestupu) enzymů
(myoglobin, CK, AST, ALT). Na EKG je zachovalý kmit R (ten svědčí pro netransmurální lézi)
a hlavní patologickou EKG známkou je symetrické, negativní, koronární T.
ST úsek může být izoelektrický, popř. jeho deprese může svědčit pro akutní stadium.
b) Stav po netransmurálním IM (chronické stadium) - je charakterizován:
-není patologický Q-kmit
-ST úsek je izoelektrický - netransmurální IM nevede k aneurysmatu
-T vlna - její negativita (koronární T) se postupně vrací k normálu a na EKG je nález ploše neg. T,
plochého T nebo je T vlna pozitivní.
V řadě případů se chronické stadium (stp. netransmurálním IM) projeví na EKG nálezem, který
hodnotíme jako normální tvar křivky a prodělaný IM zjišťujeme jen anamnesticky.

Obr. 16 Jednotlivé fáze netransmurálního IM (zjednodušené schéma)
Pamatujte si:
1) Podle nálezu patologického kmitu Q dělíme IM na transmurální a netransmurální. Toto dělení
nemá absolutní platnost a také podle pitevních nálezů se nekryjí ve 100% popisy Q-infarktu
s transmurálním a non-Q-infarktu s netransmurálním postižením myokardu. V současné době
se toto dělení opouští, větší pozornost se věnuje přítomnosti elevací ST.
2) Pro akutní transmurální IM svědčí Pardeeho vlna, u netransmurálních IM jen koronární T, popř.
deprese ST.
3) Chronické stadium na EKG nemusí být znatelné, zejména u netransmurálních lézí, kdy může
být normální tvar křivky. Stav po transmurálním IM se na EKG projeví často jen přítomností
patologického kmitu Q (např. Q II, III, aVF svědčí pro st. po diafragmatickém IM, QS V1-3 pro st.po
IM přední stěny, popř. narušený gradient* kmitu R v hrudních svodech svědčí též o prodělaném
IM přední stěny).
*[tzn. že směrem do levého prekordia kmit R nenarůstá, ale naopak se vyskytne QS kmit ve
svodech z levého prekordia, když předtím z pravého prekordia byl registrován kmit R]
4) Elevace ST u stavů po IM svědčí pro suspektní srdeční aneurysma.
Diferenciální diagnóza:
a) perikarditis - elevace ST jsou ve všech svodech, není patologické Q
b) hypertrofie levé komory srdeční a BLRT - elevace ST ve V1-3 a negativní T ve svodech z levého
prekordia (V5-6)
c) hypertrofie septa - patologické Q ve V1-3
Rozdělení podle lokalizace
Dohře si zapamatujte následující schéma, které zcela jasně odvozuje nález svodů s patologickými
změnami podle lokalizace infarktu myokardu:

Obr. 17 Přibližná projekce jednotlivých svodů na plochu srdce
Přehled hlavních typů infarktů podle lokalizace a přehled svodů s typickým nálezem pro jednotlivé
typy IM:
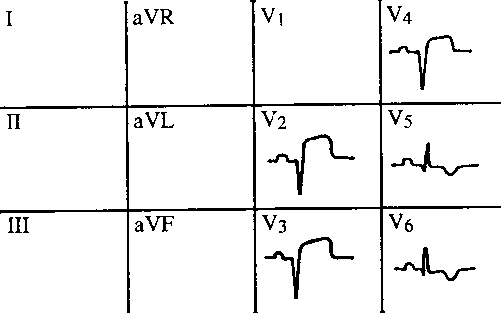
1 IM přední stěny V1-V6, popř. I,aVL
2 IM anteroseptální V1-V4
3 IM anterolaterální V4-V6
4 IM vysoký laterální I, aVL
5 IM diafragmatický(spodní) I, III,aVF
6 IM diafragmatickolaterální I, III ,AVF, V5-V6
7 IM cirkulární V1-V6, II, III,aVF
8 IM zadní stěny V7-V9
9 IM pravé komory V1, V3R-V6R
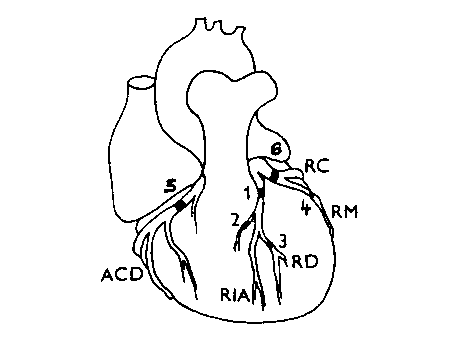
Obr. 18 Přehled tepenného zásobení a možnosti uzávěrů jednotlivých typů infarktů (schéma)
RIA - ramus interventricularis anterior, RC - ramus circumflexus, RD - ramus diagonalis,
RM - ramus marginalis, ACD - arteria coronaria dextra
Čísla se vztahují na předchozí tabulku a označují lokalizaci infarktu myokardu při vzniklém uzávěru příslušně artérie.
INFARKT MYOKARDU PŘEDNÍ STĚNY
Vzniká při proximálním uzávěru ramus interventricularis anterior, příp. kmene levé věnčité tepny.
Často se vyvíjí postupně - nejprve obraz anteroseptálního a pak anterolaterálního IM.
Hlavní změny jsou ve svodech: V1-6, popř. I a aVL
Obr. 19 Akutní IM přední stěny
Signifikantní elevace ST (Pardeeho vlna) je u rozsáhlého IM přední stěny ve všech hrudních svodech.
Zrcadlové deprese jsou event. ve III. svodu.
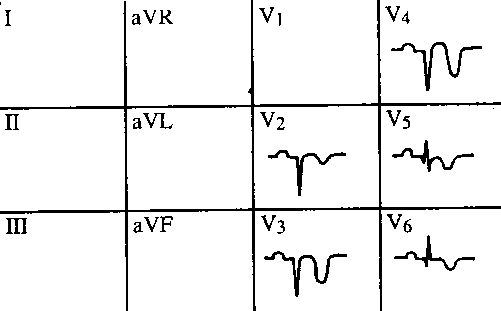
Obr. 20 Subakutní IM přední stěny
Subakutní stadium má maximum změn v oblasti ST-T. ST úsek se postupně stává izoelektrický,
T vlna se negativizuje.
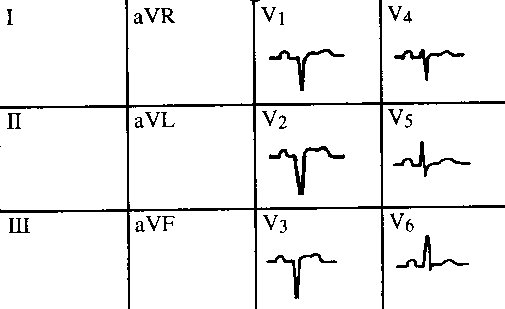
Obr. 21 Stav po IM přední stěny
Typickou známkou je perzistence patol. Q, nejčastěji jako QS ve V 1-3, popř. je narušený gradient
kmitu R směrem do levého prekordia. Poměrně často přetrvává mírná elevace ST jako známka
pravděpodobného aneurysmatu přední stěny levé komory.T vlna může být jak negativní, tak
plochá nebo i pozitivní. Pokud nejsou změny ve všech hrudních svodech, ale jen ve V1-4,
označujeme IM jako anteroseptální, při změnách ve V4-6 jako anterolaterální. Jako vysoký
laterální IM označujeme infarktové EKG změny, které jsou izolovaně jen ve svodech I a aVL
(v ostatních svodech je norm. nález).
DIAFRAGMATICKÝ IM (zadní, spodní)
Vzniká při uzávěru arteria coronaria dextra nebo ramus circumflexus a. coronaria sinistra, který
někdy dominantně zásobuje část spodní a zadní stěny.
Hlavní změny jsou ve svodech: II, III, aVF
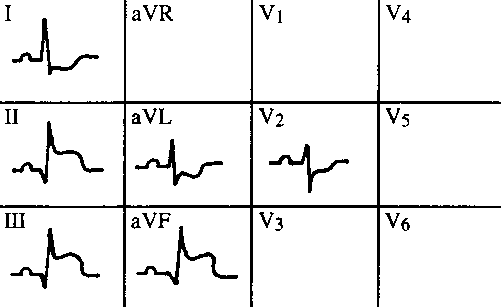
Obr. 22 Akutní diafragmatický IM
Ve svodech II, III, aVF je typická Pardeeho vlna svědčící pro akutní stadium. Je přítomen
patologický kmit Q. V protilehlých svodech (I, aVL, popř. V1-3) mohou být zrcadlové deprese.
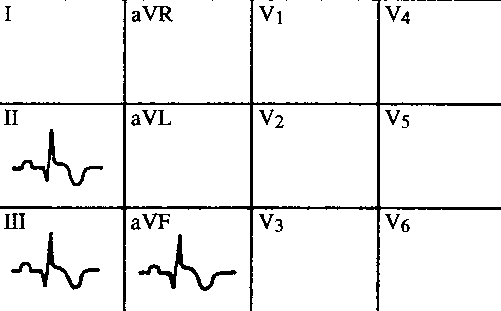
Obr. 23 Subakutní diafragmatický IM
Elevace ST se postupně normalizuje, začíná se negativizovat vlna T, která přechází v typické
koronání T. Přetrvává patol. kmit Q jako projev nekrózy myokardu.
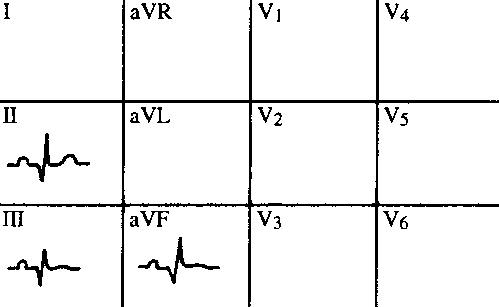
Obr. 24 Stav po diafragmatickém IM
Často jediným projevem stp. diafragmatickém IM je perzistující Q ve svodech II, III, aVF, nebo jen
III a aVF. Perzistující elevace ST může znamenat srdeční aneurysma. T vlna může být pozitivní,
plochá nebo negativní.
Při postiženi r. circumflexus levé věnčitě tepny může dojít k ischémii též laterální části levé komory
a pak jde o diafragmatickolaterální IM s typickým nálezem pat. změn ve svodech II, III, aVF V5 a V6.
Fibrilace síní
Fibrilace síní je stejně jako flutter síní charakterizována abnormálně vysokou činnosti síní s
frekvenci síní běžně nad 300/min.
Fibrilace síní (obr. 38, 39) se vyznačuje zcela nepravidelnou tvorbou impulsů v síni s frekvencí
300-600/min. Síňové stahy se na EKG projevují nepravidelnými a velmi nízkými, často
přehlédnutelnými síňovými vlnkami "f"' které stále mění svůj tvar i vzdálenost.
Komorové komplexy následují zcela nepravidelně, protože převod na komory ze síní je
nepravidelný. AV uzel působí jako "fyziologický blok" a brání převodu většiny síňových stahů
na komory, aby nedošlo k jejich vyčerpání. Frekvence komor je často normální, většinou však
kolem 80-100/min.
Základním nálezem na EKG svědčícím pro fibrilaci síní je:
1. Zcela nepravidelná srdeční akce (vzdálenost R-R intervalů komorových komplexů se neustále
mění v důsledku nepravidelného převodu síňových stahů na komory).
2. V žádném svodu nelze najít typickou P vlnu.
Rozdělení fibrilací síní:
Podle velikosti síňových vlnek "f":
a) hrubovlnná - vlnky "f" jsou větší a vyšší, dají se na EKG dobře rozeznat a vedou k tomu, že
základní linie (izoelektrická linie) má tvar nepravidelné vlnovky.

Obr. 38
b) jemnovlnná - síňové vlnky "f" jsou drobnější a frekventnější, na EKG křivce se nedají rozeznat a
fibrilace se na EKG pozná podle nepřítomnosti vlny P a nepravidelné srdeční akce. Na rozdíl od
hrubovlné fibrilace má tento typ podstatně menší nadějí na resinuzaci (obnovení sinusového
rytmu). Jemnovlnná fibrilace se dá často dobře prokázat jícnovými svody.

Obr. 39
Podle frekvence komorové odpovědi dělíme fibrilace síní:
a) s normální frekvencí komor - frekvence je 60-90/min.
b) bradyfibrilace - fibrilace síní s frekvencí komor pod 60/min.
c) tachyfibrilace - fibrilace síní s frekvencí komor nad 90/min.
Podle doby trvání:
a) paroxysmální (záchvatovitá)
b) trvalá - je častější
Patogeneze: mechanismus není zcela jasný. Pravděpodobně jde o mnohočetná ložiska ektopické
aktivity (patologická ohniska vzruchů) v síních s rychlým sledem impulsů, nebo jde
o mechanismus krouživé kontrakce (fenomén reentry - fenomén návratných vzruchů). Velmi často
jsou ektopická ložiska v levé síni.
Výskyt:
velké příčiny (tzv. big five):
1. revmatická mitrální stenóza - častěji hrubovlná fibrilace
2. hypertyreóza
3. ischemická choroba srdeční - častěji jemnovlnná fibrilace
4. hypertenzní nemoc srdeční
5. idiopatická - neví se, ale možná prolaps mitrální chlopně
další 3 příčiny u mladistvých:
1. aktivní revmatická karditis
2. kongenitální vady - defekt septa síní, Ebsteinova anomálie
3. konstriktivní perikarditis
další méně časté příčiny:
1. alkoholická kardiomyopatie
2. sepse
3. po kardiochirurgických operacích
Flutter síní
Flutter síní (kmitání síní)
Je daleko méně častý než fibrilace síní, ale zato nebezpečnější.
Flutter síní (obr. 40) se vyznačuje naprosto pravidelnou činností síní s frekvenci 250-350/min.
Na EKG jsou flutterové síňové vlnky "F"' které jsou zcela zřetelně patrné a mají stále stejný tvar
- tzv. pilovitý tvar (připomíná zuby pily).
Základní charakteristika flutteru síní na EKG je:
1. Nález zcela zřetelných pravidelných pilovitých síňových vlnek "F"' a to nejlépe ve svodech II, III,
aVF a V1.
2. Akce srdeční je často pravidelná.

Obr. 40 Flutter síní s blokem komory 4:1
I u této arytmie působí AV uzel jako fyziologický blok a převádí na komory každý druhý, třetí, čtvrtý
vzruch, takže pak je flutter síní s blokem na komory 2 : 1, 3 : 1, 4 : 1 apod. Protože je blok na
komory většinou stálý, je akce srdeční pravidelná. U některých lidí je akce srdeční nepravidelná
(rytmus komor je nepravidelný), u nich pak stupeň blokády kolísá od cyklu k cyklu.
Stejně jako fibrilace je flutter síní trvalý, popř. s přechodem do fibrilace síní, anebo přichází flutter
síní jako krátkodobý paroxysmus. Po masáži karotického sinu se AV blokáda zdůrazní a frekvence
se náhle zpomalí.
Tzv. deblokovaný flutter je hlavním nebezpečím této arytmie a znamená, že každý síňový stah
se převede na komory (AV uzel převede tedy všechny impulsy), což vede k vysoké frekvenci
komor a vyčerpání srdečního svalu.
Patogeneze: pravděpodobně jde buď o unifokální ektopickou tvorbu impulsů v síni (nejčastěji
pravé), nebo vzniká flutter síní na podkladě fenoménu reentry (makroreentry).
Výskyt:
-ICHS
-hypertyreóza
-mitrální vady
-po kardiochirurgických operacích
-idiopatický
Cor pulmonale
Výskyt: akutní embolie plicnice
EKG známky akutního cor pulmonale:
-S I
-Q III s neg. T III
-neg. T ve V1-3 (vzácně V4,5 popř. až V6) - z dilatace a přetížení pravé komory
-elektrická osa srdeční se vertikalizuje
Embolie plicnice může vyvolat fibrilaci síní nebo inkompletní BPRT (RBBB). Další důležitou EKG známkou embolizace je tachykardie, ať už sinusová nebo jako tachyfibrilace.
Popsané EKG změny se vyskytují většinou jen u hemodynamicky významné plicní embolie. Často může u plicní embolie být EKG nález zcela normální, popř. se najde pouze tachykardie.EKG změny svědčící pro cor pulmonale acutum při embolizaci plicnice často rychle mizí při zlepšení klinického stavu.
Obr. 25 EKG známky akutního cor pulmonale
Pozor: EKG obraz akutního cor pulmonale někdy imituje akutní IM diafragmatické lokalizace
s nálezem Q II, III, aVF a elevace ST ve stejných svodech.
Více EKG křivek a informací o EKG
Z obsahu webu ekg.kvalitne.cz:


